
Елизавета Киселева
Диагностика в эндокринологии
Список сокращений
АГ – артериальная гипертензия
АД – артериальное давление
АДГ – антидиуретический гормон
АКТГ – адренокортикотропный гормон
АЛТ – аланинаминотрансфераза
АМР – антагонисты минералокортикоидных рецепторов
АПА – альдостеронпродуцирующая аденома
АПС – аутоиммунный полигландулярный синдром
АПС-2 – аутоиммунный полигландулярный синдром 2 типа
АПФ – ангиотензинпревращающий фермент
АРП – активность ренина плазмы
АРС – альдостерон-рениновое соотношение
АСТ – аспартатаминотрансфераза
АТ – антитела
АТ-рТТГ – антитела к рецептору тиреотропного гормона
АТ-ТГ – антитела к тиреоглобулину
АТ-ТПО – антитела к тиреопероксидазе
БГ – болезнь Грейвса
БДП – большая дексаметазоновая проба
БСПС – белок, связывающий половые стероиды
ВГПТ – вторичный гиперпаратиреоз
ВГРИ – верхняя граница референсного интервала
ВОЗ – Всемирная организация здравоохранения
ВЭЖХ – высокоэффективная жидкостная хроматография
ГГО – гипоталамо-гипофизарная ось
ГипоПТ – гипопаратиреоз
ГКС – глюкокортикостероиды
ГнРГ – гонадотропный рилизинг-гормон
ГПП-1 – глюкагоноподобный пептид-1
ГР – гормон роста
ГСД – гестационный сахарный диабет
ГЭРБ – гастроэзофагеальная рефлюксная болезнь
ДЗ – диффузный зоб
ДКА – диабетический кетоацидоз
ДНК – дезоксирибонуклеиновая кислота
ДТЗ – диффузный токсический зоб
ДЭЗ – диффузный эутиреоидный зоб
ЕД – единица
ЖКТ – желудочно-кишечный тракт
ИГА – идиопатический гиперадостеронизм
ИКД – инсулин короткого действия
иМАО – ингибиторы моноаминооксидазы
ИМТ – индекс массы тела
ИПП – ингибиторы протонной помпы
ИРИ – иммунореактивный инсулин
ИУКД – инсулин ультракороткого действия
ИФР-1 – инсулиноподобный фактор роста 1
ИФР-СБ – инсулиноподобного фактора роста связывающий белок
КА – концентрация альдостерона
КЗПР – конституциональная задержка полового развития
КРГ – кортикотропин-рилизинг
КСБ – кортизолсвязывающий белок
КТ – компьютерная томография
КУУЗИ – ультразвуковое исследование с контрастным усилением
ЛГ – лютеинизирующий гормон
ЛГ-РГ – лютеинизирующего гормона рилизинг-гормон
ЛПВП – липопротеины высокой плотности
ЛПНП – липопротеины низкой плотности
ЛПНП-Х – холестерин липопротеинов низкой плотности
ЛС – лекарственные средства
МДМА – метилендиоксиметамфетамин
МЕ – международные единицы
МЙБГ – метайодбензилгуанидин
МПК – минеральная плотность костей
МРТ – магнитно-резонансная томография
МРЩЖ – медуллярный рак щитовидной железы
МСКТ – мультиспиральная компьютерная томография
МЭН – синдром множественных эндокринных неоплазий
НАЖБП – неалкогольная жировая болезнь печени
НАСГ – неалкогольный стеатогепатит
НГН – нарушение гликемии натощак
НД – несахарный диабет
ННД – нефрогенный несахарный диабет
НПВП – нестероидные противовоспалительные препараты
НПВС – нестероидные противовоспалительные средства
НТГ – нарушение толерантности к глюкозе
НЭО – нейроэндокринная опухоль
ОАМ – общий анализ мочи
ОГТТ – оральный глюкозотолерантный тест
ОНМК – острое нарушение мозгового кровообращения
ОПН – острая почечная недостаточность
ОРИТ – отделение реанимации и интенсивной терапии
ОСВ – общее содержание воды в теле
ОТ – острый тиреоидит
ОФЭКТ-КТ – однофотонная эмиссионная компьютерная томография
ОЩЖ – околощитовидные железы
ПГ – параганглиома
ПГА – первичный гиперальдостеронизм
ПГПТ – первичный гиперпаратиреоз
ПГТТ – пероральный глюкозотолерантный тест
ПЖ – поджелудочная железа
ПКР – прямая концентрация ренина
ПНС – периферическая нервная система
ПсевдогипоПТ – псевдогипопаратиреоз
ПСП – пероральные сахароснижающие препараты
ПТ – подострый тиреоидит
ПТГ – паратгормон
ПТГпП – паратгормонподобный пептид
ПЦР – полимеазная цепная реакция
ПЭТ – позитронно-эмиссионная томография
РААКИ – Российская ассоциация аллергологов и клинических иммунологов
РАЭ – Российская ассоциация эндокринологов
РЙТ – радиойодтерапия
РФ – Российская Федерация
РФП – радиофармпрепарат
РЩЖ – рак щитовидной железы
СД – сахарный диабет
СД1 – сахарный диабет 1 типа
СД2 – сахарный диабет 2 типа
СИОЗС – селективные ингибиторы обратного захвата серотонина
СКФ – скорость клубочковой фильтрации
СНГ – Содружество Независимых Государств
СНСАДГ – синдром неадекватной секреции антидиуретического гормона
СОЭ – скорость оседания эритроцитов
сПГА-1 – семейный первичный гиперальдостеронизм 1 типа
сПГА-2 – семейный первичный гиперальдостеронизм 2 типа
СПИД – синдром приобретенного иммунодефицита человека
СПКЯ – синдром поликистозных яичников
СРБ – С-реактивный белок
ССВЗК – сравнительный селективный забор крови
ССЗ – сердечно-сосудистые заболевания
ССО – сердечно-сосудистые осложнения
СТГ – соматотропный гормон
ТАБ – тонкоигольная аспирационная биопсия
ТГ – триглицериды
ТИГ – тест с инсулиновой гипогликемией
ТСГ – тироксинсвязывающий глобулин
ТТГ – тиреотропный гормон
ТФР – тест с физиологическим раствором
ТЦА – трициклические антидепрессанты
УЗИ – ультразвуковое исследование
ФА – функциональная автономия
ФИО – фамилия, имя, отчество
ФРФ-23 – фактор роста фибробластов 23
ФСГ – фолликулостимулирующий гормон
ФХЦ – феохромоцитома
ХАИТ – хронический аутоиммунный тиреоидит
ХБП – хроническая болезнь почек
ХГЧ – хорионический гонадотропин человека
ХНН – хроническая надпочечниковая недостаточность
ХСН – хроническая сердечная недостаточность
цАМФ – циклический аденозинмонофосфат
ЦДК – цветовое доплеровское картирование
ЦНД – центральный несахарный диабет
ЦНС – центральная нервная система
ЧДД – частота дыхательных движений
ЧМТ – черепно-мозговая травма
ЧСС – частота сердечных сокращений
ЩЖ – щитовидная железа
ЭГДС – эзофагогастродуоденоскопия
ЭДТА – этилендиаминтетрауксусная кислота
ЭКГ – электрокардиография
ЭОП – эндокринная офтальмопатия
1-ХНН – первичная хроническая надпочечниковая недостаточность
17-ОП – 17-оксипрогестерон
2-ХНН – вторичная хроническая надпочечниковая недостаточность
AACB (The Australasian Association for Clinical Biochemistry and Laboratory Medicine) – Австралазийская ассоциация клинической биохимии и лабораторной медицины
ААСЕ (American Association of Clinical Endocrinology) – Американская ассоциация клинических эндокринологов
АСЕ (American College of Endocrinology) – Американский колледж эндокринологов
ADA – American Diabetes Association – Американская диабетическая ассоциация
AIRE (autoimmune regulator) – аутоиммунный регулятор
АМЕ (Associazione Medici Endocrinologi) – Ассоциация медицинской эндокринологии
АТА (American Thyroid Association) – Американская тиреоидная ассоциация
CIRCI (critical illness-related corticosteroid insufficiency) – кортикостероидная недостаточность при критических состояниях
DXA (DEXA) (dual energy X-ray absorptiometry) – двухэнергетическая рентгеновская абсорбциометрия
ESA (Endocrine Society of Australia) – Эндокринологическое общество Австралии
ESICM (European Society of Intensive Care Medicine) – Европейское общество интенсивной терапии
EU-TIRADS (thyroid imaging reporting and data system) – система описания и обработки данных лучевых исследований щитовидной железы
FDA (Food and Drug Administration) – Управление по контролю качества пищевых продуктов и медикаментов (и косметических средств)
FE (fractional excretion) – фракционная экскреция
FFH (familial hypocalciuric hypercalcemia) – семейная доброкачественная гипокальциурическая гиперкальциемия
GADA – антитела к глутаматдекарбоксилазе
HbA1c – гликированный гемоглобин
HLA – антигены тканевой совместимости
HOMA-IR – индекс инсулинорезистентности НОМА
IAA – антитела к инсулину
ICA – антитела к островковым клеткам
LADA (latent autoimmune diabetes in adults) – латентный аутоиммунный диабет взрослых
MODY (maturity onset diabetes of the young) – диабет взрослого типа у молодых
NB (nota bene) – обратите внимание
NICE (National Institute of Health and Care Excellence) – Национальный институт здравоохранения и совершенствования медицинской помощи
P1NP (procollagen type 1 N-terminal propeptide) – N-концевой пропептид проколлагена 1 типа
RCPA (Royal College of Pathologists of Australasia) – Королевский колледж патологов Австралазии
SaO2 – сатурация кислородом крови
SCCM (Society of Critical Care Medicine) – Общество медицины неотложных состояний
SD (standard deviation) – стандартное отклонение
SST (serum-separating tubes) – пробирки для сепарации сыворотки крови
VHL-синдром – синдром фон Гиппеля – Линдау
ZnT8 – антитела к транспортеру цинка-8
β-ХГЧ – бета-субъединица хорионического гонадотропина человека
Сахарный диабет
Сахарный диабет 1 типа
Автор: Юлия Долгополова
Клиническая картина
Дебют заболевания
• СД 1 типа, как правило, развивается в детском и юношеском возрасте (< 30–40 лет), часто после воздействия на организм пациента неблагоприятных факторов (перенесенное инфекционное заболевание, травма, стресс) [4].
• Характерно острое или подострое начало заболевания с быстрым развитием выраженных метаболических нарушений (нарушение углеводного, жирового и белкового видов обмена, водно-электролитного баланса и кислотно-щелочного состояния); симптомы развиваются в течение периода от нескольких дней до нескольких недель.
• Часто отмечается сочетание с другими аутоиммунными заболеваниями (болезнь Грейвса, тиреоидит Хашимото, болезнь Аддисона, витилиго, пернициозная анемия, целиакия и др.) [1–4].
Жалобы, предъявляемые пациентами в дебюте СД 1 типа
• Учащенное мочеиспускание (в том числе ночное недержание мочи у детей)
• Жажда
• Сухость во рту
• Снижение массы тела на фоне нормального/повышенного аппетита
• Слабость
• Повышенная утомляемость, снижение работоспособности
• Кожный зуд
• Зуд слизистых оболочек
• Ухудшение зрения
• Плохое заживление ран
• Парестезии
• Склонность к бактериальным и грибковым инфекциям:
○ урогенитальные (вульвовагинит, кандидоз наружных половых органов, баланит, диабедиты и т. д.)
○ кожные (фурункулы, целлюлит)
○ ЖКТ (кандидоз ротовой полости, реже – кандидоз пищевода)
Острые осложнения
В 20 % случаев СД1 дебютирует с развитием диабетического кетоацидоза (ДКА) разной степени тяжести. Помимо полиурии и жажды, клиническими проявлениями ДКА являются [5]:
• со стороны ЦНС: отсутствие аппетита, тошнота, рвота, головная боль, нарушения сознания (от сонливости до кетоацидотической комы)
• со стороны ДС: одышка (дыхание Куссмауля при тяжелом ДКА)
• со стороны ССС: гипотония (вплоть до коллапса)
• со стороны мочевыделительной системы: олигоанурия или анурия
• ложный острый живот / диабетический псевдоперитонит (боли в животе, напряжение и болезненность брюшной стенки, парез перистальтики или диарея)
Лабораторная диагностика СД 1 типа
Диагностические критерии для постановки диагноза СД1 являются общими для всех (за исключением ГСД) типов СД и основываются на концентрации глюкозы в крови и уровне HbA1c, однако оценка гликемии у лиц с подозрением на СД1 имеет свои особенности:
• ПГТТ не используется с целью диагностики СД1 ввиду яркой выраженности метаболических нарушений [5]; исключением являются атипичные случаи течения СД1 или случаи обнаружения нормального или незначительно повышенного уровня глюкозы в сыворотке (на ранних стадиях заболевания), в которых постановка диагноза затруднена [3];
• острое начало СД 1 типа у пациентов с симптомами гипергликемии стоит диагностировать, полагаясь на концентрацию глюкозы в крови, а не на уровень HbA1c [3], так как при стремительном развитии СД последний может не быть значимо повышенным [5].
Определение глюкозы в крови
Подготовка к исследованию
Исследование проводится строго натощак (не менее 8 и не более 14 часов голодания), предпочтительно в утренние часы. Накануне исследования исключить повышенные психоэмоциональные и физические нагрузки, воздержаться от приема алкоголя. В день исследования запрещено потребление кофе и чая, использование жевательной резинки, чистка зубов. За 1 час до исследования нельзя курить. Прием препаратов, влияющих на концентрацию глюкозы в крови (глюкокортикоиды, адреналин, некоторые диуретики, НПВП, пропранолол, леводопа и др.) следует согласовать с врачом перед выполнением исследования.
Противопоказания
Исследование не проводится сразу после физиотерапевтических процедур, инструментального обследования (рентгенологического, ультразвукового исследования и др.), массажа, рефлексотерапии и других медицинских процедур.
Особенности проведения исследования
Если определение концентрации глюкозы или центрифугирование образца невозможно сразу после взятия крови (в течение 2 часов), необходимо использовать вакуумные пробирки с серой крышкой (фторид натрия + ЭДТА) с целью предотвращения гликолиза [3, 6].
Интерпретация результатов
Таблица 1

1 Утренний уровень глюкозы после ночного голодания в течение не менее 8, но не более 14 часов.
2 Уровень глюкозы крови в любое время суток вне зависимости от времени приема пищи:
• для подтверждения диагноза СД всегда* необходимо повторное определение гликемии в последующие дни;
• СД подтверждается при выявлении гипергликемии в ходе проведения двух одинаковых или двух разных тестов;
• при получении противоречивых результатов двух разных тестов следует повторить тест, результат которого соответствует критериям СД; диагноз подтверждается в случае повторного выявления гипергликемии.
* За исключением явно выраженной симптоматики гипергликемии.
Общий анализ мочи в диагностике СД 1 типа
Глюкозурия и кетонурия, выявленные в общем анализе мочи (ОАМ), не являются специфическими показателями СД [1], поэтому диагноз СД при их обнаружении может считаться достоверным только после выявления сопутствующей гипергликемии:
• чаще наличие глюкозурии и кетонурии оцениваются совместно с концентрацией глюкозы в крови натощак для ориентировочной оценки степени нарушения углеводного обмена [1];
• в случае подтвержденного диагноза СД повышение содержания кетоновых тел в крови и/или моче свидетельствует о вероятности наступления или наличии тяжелой декомпенсации углеводного обмена (ДКА) [7], связанной с абсолютной/выраженной недостаточностью инсулина, и, как правило, наблюдается в дебюте СД1.
Подготовка к исследованию
Накануне вечером, за 10–12 часов до исследования, не рекомендуется употребление алкоголя, острой и соленой пищи, а также пищевых продуктов, изменяющих цвет мочи (свекла, морковь); питьевой режим обычный. По возможности следует исключить прием диуретиков. Перед сбором мочи необходимо произвести тщательный гигиенический туалет половых органов без применения антисептиков. Не рекомендуется проводить исследование во время менструации. Сбор мочи необходимо производить до различных эндоуретральных и эндовезикальных исследований и процедур. После проведения цистоскопии анализ мочи можно сдавать не ранее чем через 5–7 дней.
Необходимое оборудование: одноразовый контейнер для сбора биоматериала (моча) стерильный.
Процедура сбора материала
Пациент собирает всю утреннюю порцию мочи, при этом предыдущее мочеиспускание должно быть не позднее 2 часов ночи. Первые несколько миллилитров мочи (в течение первых 1–2 секунд) сливаются в унитаз, после чего, не прерывая мочеиспускания, пациент подставляет сухую, чистую емкость с широким горлом и собирает мочу в объеме не более 50–100 мл. До передачи в лабораторию емкость с мочой следует хранить при температуре 4–8 °С.
Интерпретация результатов
В норме глюкоза и кетоновые тела в моче отсутствуют. Выявление глюкозурии и/или кетонурии на фоне гипергликемии подтверждает диагноз СД.
Таблица 2
Причины возникновения глюкозурии и кетонурии, не связанные с СД [8]


Ложноположительные результаты: возможны при приеме ряда сульфгидрилсодержащих препаратов (ингибиторов АПФ), а также на фоне употребления больших доз аскорбиновой кислоты [8].
Выявление антител к антигенам бета-клеток поджелудочной железы в сыворотке крови
Аутоантитела к антигенам бета-клеток (ICA, GADA, IA2A, IAA, ZnT8) являются маркерами иммуноопосредованного СД 1 типа и могут дополнительно исследоваться в рамках дифференциальной диагностики СД1, а также для выявления людей в группе риска развития данного заболевания. С целью определения титра антител исследуется сыворотка крови. Наибольшее диагностическое значение имеют антитела к β-клеткам поджелудочной железы ICA.
Показания
1. Ранняя доклиническая диагностика и выявление риска развития СД 1 типа в группах высокого генетического риска (родственники первого порядка лиц с диагностированным иммуноопосредованным СД 1 типа).
2. Дифференциальная диагностика LADA и СД 2 типа в дебюте заболевания.
3. Дифференциальная диагностика СД 1 типа с другими типами СД (MODY).
Подготовка к исследованию
Специальная подготовка не требуется. Рекомендуется забор крови не ранее чем через 3–4 часа после последнего приема пищи.
Интерпретация результатов
Таблица 3

* Перевод полученного титра в единицы JDF (Juvenile Diabetes Foundation): титр умножается на 5; например, при полученном титре 1:4 4 × 5 = 20 JDF.
Таблица 4

[9]
Особенности проведения и интерпретации исследования
• Исследование титра антител имеет ограниченное диагностическое значение через 1 год и более после манифестации СД 1 типа, так как по прошествии этого времени антитела исчезают из циркуляции, за исключением случаев СД 1 типа с постепенным началом [10].
• Отсутствие антител не противоречит диагнозу СД 1 типа, так как наблюдается у 10 % больных при манифестации [11].
• Важно отметить, что определять антитела IAA следует в течение первых двух недель инсулинотерапии, поскольку далее они могут вырабатываться в ответ на введение экзогенного инсулина [11].
Определение базального и стимулированного С-пептида в сыворотке крови
Показания
1. Дифференциальная диагностика различных типов СД:
a) СД 1 и 2 типа
b) СД 2 типа и LADA
c) СД 1 типа и СД типа MODY
2. Принятие решения о начале инсулинотерапии у лиц с впервые выявленным СД.
Подготовка к исследованию
Для базального С-пептида – в утренние часы строго натощак: не менее 8 и не более 14 часов голодания, разрешается пить воду без газа
Методика проведения
1. Взятие крови на С-пептид (базальный).
2. Взятие крови на стимулированный С-пептид через 2 часа после приема пищи: стандартного углеводистого завтрака, содержащего 50 г углеводов (например, 100 г каши, 25 г белого хлеба, 200 мл чая с 20 г сахара).
Интерпретация результатов
Таблица 5

Таблица 6
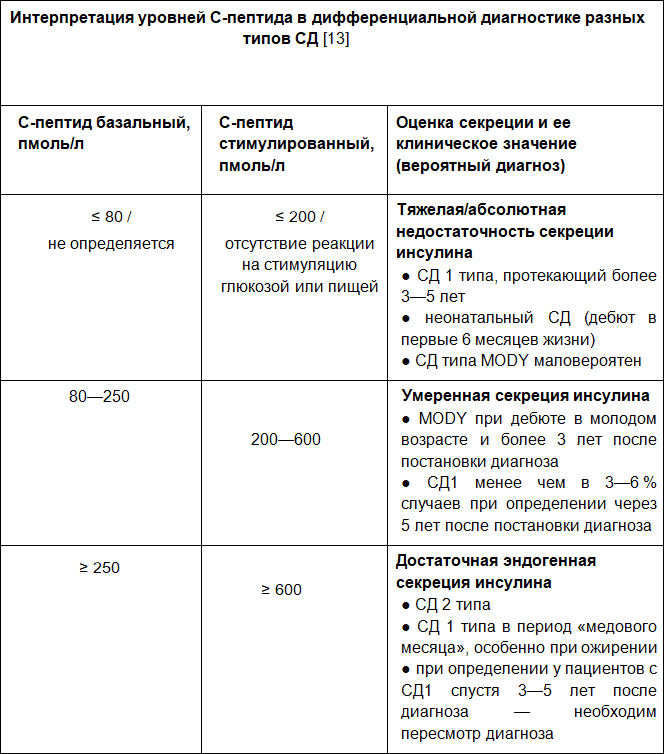
Дифференциальная диагностика СД 1 типа
Дифференциальную диагностику сахарного диабета 1 типа следует проводить с:
1) сахарным диабетом 2 типа;
2) сахарным диабетом типа MODY;
3) латентным аутоиммунным диабетом взрослых (ЛАДВ, LADA);
4) неонатальным СД.
Сахарный диабет 2 типа
Для СД 2 типа характерен дебют во взрослом возрасте (30–40 лет и старше); заболевание развивается постепенно, как правило, на протяжении нескольких лет, поэтому выраженные метаболические нарушения (ДКА) не характерны. Семейный анамнез обычно отягощен (имеются родственники с СД2, в том числе по обеим линиям), также в анамнезе у женщин часто фигурирует ГСД. На момент выявления СД часто выявляются хронические осложнения заболевания (диабетические ретино-, нефро- и нейропатии, характерна макроангиопатия), которые нередко и становятся причиной обращения за медицинской помощью. Типично наличие признаков инсулинорезистентности: абдоминальное ожирение, гипертония, черный акантоз. У женщин наблюдается СПКЯ [1, 2].
Таблица 7
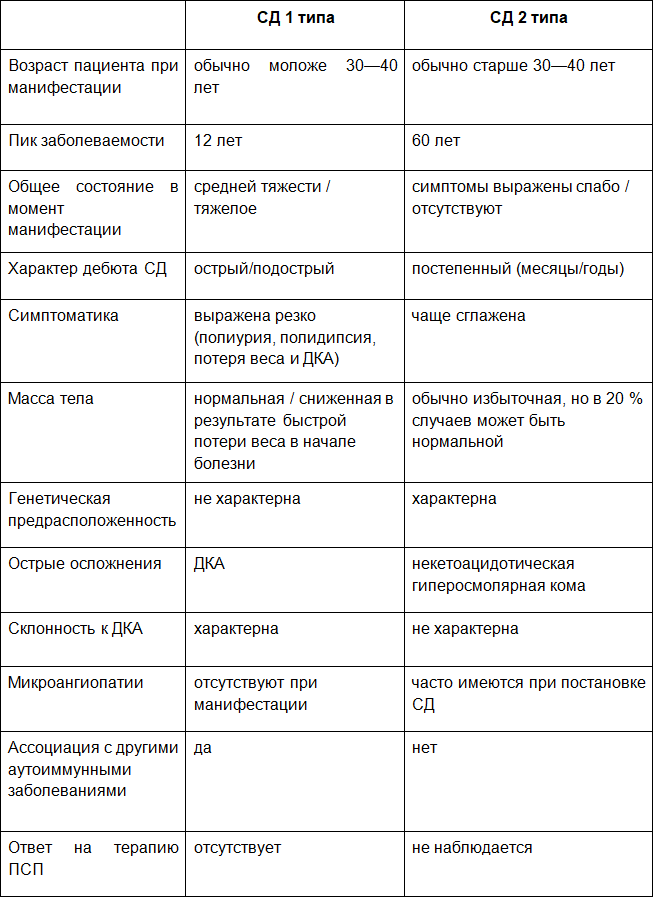
[1]
Результаты лабораторных исследований указывают на относительную инсулинорезистентность и отсутствие аутоиммунной патологии ПЖ: значения HOMA-IR повышены, уровень С-пептида в крови нормальный/повышен, антитела к бета-клеткам поджелудочной железы и инсулину отсутствуют. Дополнительно выявляется дислипидемия (низкий уровень ЛПВП, высокие уровни ТГ и т. д.).
Вычисление индекса инсулинорезистентности (HOMA-IR)
Определение HOMA-IR является методом количественной оценки инсулинорезистентности и вычисляется по следующей формуле [8, 10]:
HOMA-IR = концентрация инсулина в крови натощак (мкЕд/мл) x концентрация глюкозы в крови натощак (ммоль/л) / 22,5
Пороговое значение ИР, выраженное в HOMA-IR, определяется как 75 перцентиль его кумулятивного популяционного распределения и составляет 2,7 (в норме HOMA-IR < 2,7) в группе людей 20–60 лет без диабета, однако референсные значения могут варьировать в зависимости от выбранной популяции и целей исследования [13]. Повышение значения HOMA-IR говорит о развитии инсулинорезистентности, однако исследование имеет ряд ограничений [14]:
1) имеет высокий коэффициент вариации (31 %) по сравнению с другими методами оценки ИР (например, клэмп-методом);
2) не учитывает изменения концентрации инсулина и глюкозы в крови после углеводной нагрузки;
3) позволяет оценить печеночную, но не периферическую чувствительность к инсулину (подразумевается равенство показателей печеночной и периферической чувствительности, что не соответствует действительности).


